Il blocco atrioventricolare è la parziale o completa interruzione della trasmissione dell’impulso elettrico dagli atri ai ventricoli. Le cause più frequenti sono la fibrosi e la sclerosi idiopatica del sistema di conduzione. La diagnosi è basata sull’ECG; i sintomi e la terapia dipendono dal grado di blocco, ma il trattamento, quando necessario, di solito consiste nell’impianto di un pacemaker.
Le cause più frequenti di blocco atrioventricolare sono
- Fibrosi idiopatica e sclerosi del sistema di conduzione (circa il 50% dei pazienti)
- Cardiopatia ischemica (40%)
I rimanenti casi di blocco atrioventricolare sono causati da:
- Farmaci (p.es., beta-bloccanti, calcio-antagonisti, digossina, amiodarone)
- Aumento del tono vagale
- Valvulopatia
- Cardiopatie congenite, genetiche o altre patologie
Il blocco atrioventricolare può essere parziale o completo. Blocchi di primo grado e di secondo grado sono parziali. I blocchi di terzo grado sono completi.
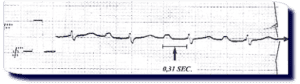
Blocco atrioventricolare di primo grado
Blocco atrioventricolare di secondo grado
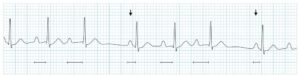
Alcune onde P sinusali sono seguite da complessi QRS, ma altre no. Ne esistono tre tipi. Nel blocco atrioventricolare di secondo grado tipo Mobitz I, l’intervallo PR si allunga progressivamente ad ogni battito fino a che l’impulso atriale non viene condotto e il complesso QRS salta (fenomeno di Wenckebach); la conduzione nodale atrioventricolare riprende con il battito successivo e la sequenza si ripete.Il blocco atrioventricolare di 2o grado tipo Mobitz I può essere fisiologico nei pazienti giovani e negli atleti. Nei pazienti con QRS stretto, il blocco atrioventricolare si verifica nel nodo atrioventricolare in circa il 75% dei casi, mentre la sede è infranodale (fascio di His, branche o fascicoli) nei restanti. Se il blocco diventa completo, tipicamente si sviluppa un affidabile ritmo giunzionale di scappamento. Il trattamento non è perciò necessario a meno che il blocco non determini bradicardia sintomatica e siano state escluse cause transitorie o reversibili. Il trattamento è l’impianto di un pacemaker, da cui possono trarre beneficio anche i pazienti con blocco atrioventricolare di 2o grado tipo Mobitz I asintomatici, nei quali durante studio elettrofisiologico eseguito per altre ragioni, sia stato stabilito che la sede del blocco è a livello infranodale.
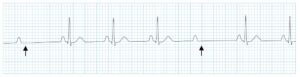
 Nel blocco atrioventricolare di 2o grado tipo Mobitz II, l’intervallo PR rimane costante. I battiti sono non-condotti in maniera intermittente e un complesso QRS salta in genere secondo cicli ripetitivi ogni 3 (blocco 3:1) o 4 (blocco 4:1) onde P. Il blocco atrioventricolare di 2o tipo Mobitz II è sempre patologico; il blocco ha sede nel fascio di His nel 20% dei pazienti e nelle branche nei restanti casi. I pazienti possono essere asintomatici o avvertire obnubilamento, presincope o sincope, a seconda del rapporto fra battiti condotti e battiti bloccati.
Nel blocco atrioventricolare di 2o grado tipo Mobitz II, l’intervallo PR rimane costante. I battiti sono non-condotti in maniera intermittente e un complesso QRS salta in genere secondo cicli ripetitivi ogni 3 (blocco 3:1) o 4 (blocco 4:1) onde P. Il blocco atrioventricolare di 2o tipo Mobitz II è sempre patologico; il blocco ha sede nel fascio di His nel 20% dei pazienti e nelle branche nei restanti casi. I pazienti possono essere asintomatici o avvertire obnubilamento, presincope o sincope, a seconda del rapporto fra battiti condotti e battiti bloccati.
I pazienti sono a rischio di sviluppare un blocco atrioventricolare di alto grado o un blocco atrioventricolare completo solitamente sintomatici, in cui il ritmo di scappamento è solitamente ventricolare e pertanto troppo lento per sostenere un’adeguata perfusione sistemica; perciò, in questi pazienti è indicato l’impianto di un pacemaker.
Nel blocco atrioventricolare di alto grado, le onde P bloccate sono una (o più) ogni due.
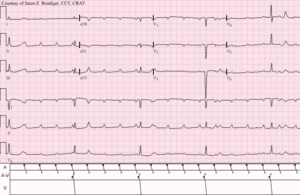
Blocco atrioventricolare di terzo grado
Il blocco è completo.
Non c’è comunicazione elettrica tra gli atri e i ventricoli e nessun rapporto tra onde P e complessi QRS (dissociazione atrioventricolare). La funzione cardiaca viene mantenuta da un focus di scappamento giunzionale o ventricolare. Ritmi di scappamento che originano sopra la biforcazione del fascio di His producono complessi QRS stretti, relativamente rapidi (> 40 battiti/min) con frequenze cardiache affidabili, e sintomi lievi (p.es., stanchezza, vertigini posturali, intolleranza allo sforzo).
Ritmi di scappamento che originano al di sotto della biforcazione producono complessi QRS più larghi, frequenze cardiache più lente e inaffidabili, e sintomi più gravi (p.es., presincope, sincope, insufficienza cardiaca). I segni sono quelli della dissociazione atrioventricolare, con prominenti onde a (cannone), fluttuazioni della pressione arteriosa e variazioni nell’intensità del 1o tono (S1). Il rischio di sincope e di morte improvvisa legate ad asistolia è tanto più alto quanto più bassi sono i ritmi di scappamento.
La maggior parte dei pazienti richiede un pacemaker. Se il blocco è causato da una terapia antiaritmica, la sospensione del farmaco può essere efficace e sufficiente, anche se solitamente è necessaria la stimolazione temporanea. Un blocco atrioventricolare che si verifica in corso di infarto del miocardio acuto inferiore riflette abitualmente una disfunzione del nodo atrioventricolare, può rispondere all’atropina e risolversi spontaneamente nel giro di alcuni giorni. Un blocco atrioventricolare che si verifica in corso di infarto del miocardio acuto anteriore spesso riflette un’estesa necrosi miocardica che interessa il sistema di His-Purkinje e richiede l’immediato posizionamento di un pacemaker temporaneo transvenoso (se necessario con stimolazione esterna mentre viene preparata la sala). Si può avere una risoluzione spontanea del blocco atrioventricolare, ma in questi casi è necessario comunque procedere con una valutazione formale della conduzione nodale e infranodale (p.es., con studio elettrofisiologico, test ergometrico o ECG di 24 h).
La maggior parte dei pazienti con blocco atrioventricolare di 3o grado congenito ha un ritmo giunzionale di scappamento, in grado di sostenere una frequenza cardiaca ragionevole per anni, ma di solito il paziente necessita di un pacemaker permanente prima della mezza età. Più raramente, i pazienti con blocco atrioventricolare congenito hanno un ritmo di scappamento lento e richiedono l’impianto di un pacemaker permanente in giovane età, in certi casi persino in età neonatale.
Fonte: msdmanuals.com







