La tachicardia ventricolare è definita come una serie di ≥ 3 battiti ventricolari consecutivi a una frequenza ≥ 120 battiti/min. I sintomi dipendono dalla durata e variano da nessuno a palpitazioni, collasso emodinamico e morte. La diagnosi è basata sull’ECG. Il trattamento degli episodi sostenuti consiste nella cardioversione elettrica o farmacologica, in base ai sintomi. Se necessario, il trattamento a lungo termine consiste nell’impianto di un cardiovertitore-defibrillatore impiantabile.
Alcuni esperti utilizzano un valore soglia di ≥ 100 battiti/min per definire la tachicardia ventricolare. I ritmi ripetitivi di origine ventricolare a frequenze più lente sono chiamati ritmo idioventricolare accelerato o tachicardia ventricolare lenta; questi sono solitamente benigni e non vengono trattati a meno che non siano associati a sintomi di compromissione emodinamica.
La maggior parte dei pazienti con tachicardia ventricolare ha una cardiopatia sottostante, solitamente pregresso infarto del miocardio o una cardiomiopatia. Contribuiscono alla TV le disionie (particolarmente ipokaliemia e ipomagnesiemia), l’acidemia, l’ipossia e gli effetti collaterali dei farmaci. La sindrome del QT lungo (congenita o acquisita) è associata a una particolare forma di tachicardia ventricolare, detta torsione di punta (torsades de pointes, TdP).
La tachicardia ventricolare può essere monomorfa o polimorfa, sostenuta o non sostenuta.
- Tachicardia ventricolare monomorfa: singolo focus anomalo o singolo circuito di rientro e complessi QRS regolari, di aspetto identico tra di loro
- Tachicardia ventricolare polimorfa: Differenti foci o differenti circuiti di rientro irregolari, con complessi QRS variabili
- Tachicardia ventricolare non sostenuta: dura < 30 sec
- Tachicardia ventricolare sostenuta: dura ≥ 30 sec oppure deve essere interrotta prima per insorgenza di collasso emodinamico
La tachicardia ventricolare degenera frequentemente in fibrillazione ventricolare e quindi in arresto cardiaco.
Sintomatologia
Una tachicardia ventricolare di breve durata o lenta può essere asintomatica. La tachicardia ventricolare sostenuta è quasi sempre sintomatica, causando palpitazioni, sintomi di compromissione emodinamica o morte cardiaca improvvisa.
Diagnosi
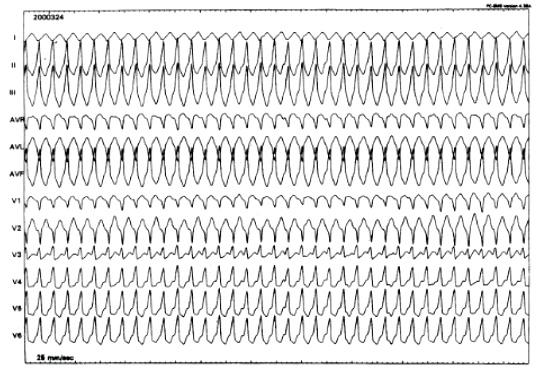
ECG: la diagnosi di tachicardia ventricolare avviene tramite ECG ( Tachicardia ventricolare a QRS largo.). Qualunque tachicardia a complessi QRS larghi (QRS ≥ 120 millisecondi) deve essere considerata tachicardia ventricolare fino a prova contraria.
La diagnosi è supportata dai reperti ECG di dissociazione atrioventricolare, battiti di fusione o di cattura, uniformità dei vettori QRS nelle derivazioni precordiali (concordanza) con vettore discordante delle onde T (opposto a quello del QRS) e un asse del QRS sul piano frontale nel quadrante nord-ovest (deviazione assiale estrema). La diagnosi differenziale comprende la tachicardia sopraventricolare condotta con un blocco di branca o lungo una via accessoria.
Tuttavia, dal momento che alcuni pazienti tollerano la tachicardia ventricolare sorprendentemente bene, è sbagliato concludere che una tachicardia a QRS largo ben tollerata sia di origine sopraventricolare. Utilizzare farmaci appropriati per la tachicardia sopraventricolare (p.es., verapamil, diltiazem) nei pazienti con tachicardia ventricolare può causare collasso emodinamico e morte.
Trattamento
- Acuta: a volte cardioversione elettrica sincronizzata, a volte antiaritmici di classe I o di classe III
- A lungo termine: solitamente, un defibrillatore-cardiovertitore impiantabile (implantable cardioverter-defibrillator, ICD).
Acuto
Il trattamento della tachicardia ventricolare acuta dipende dai sintomi e dalla durata della tachicardia ventricolare. La tachicardia ventricolare con ipotensione richiede una cardioversione elettrica sincronizzata, con shock bifasico a energia ≥ 100 joule.
Un tachicardia ventricolare stabile e sostenuta può essere trattata con farmaci antiaritmici EV di classe I o di classe III. La lidocaina agisce velocemente ma spesso è inefficace. Se la lidocaina è inefficace, si può somministrare la procainamide EV, ma questa può iniziare ad agire anche fino a dopo 1 h. L’amiodarone EV è usato frequentemente, ma di solito non funziona rapidamente. Il fallimento della procainamide EV o dell’amiodarone EV rappresenta un’indicazione alla cardioversione elettrica.
La tachicardia ventricolare non sostenuta non richiede un trattamento immediato a meno che le salve siano frequenti o lunghe un tempo sufficiente a produrre sintomi. In tali casi si usano gli stessi farmaci antiaritmici della tachicardia ventricolare sostenuta.
Lungo termine
L’intento principale è quello di prevenire la morte cardiaca improvvisa, e non la semplice soppressione dell’aritmia. Il rimedio più efficace è l’impianto di un cardiovertitore-defibrillatore impiantabile. Tuttavia, la decisione di quali pazienti trattare è complessa e si basa sulla probabilità stimata di tachicardia ventricolare potenzialmente letali e sulla gravità della cardiopatia sottostante
Di norma, quando l’episodio di tachicardia ventricolare è dovuto a una causa transitoria (p.es., durante le prime 48 h di un infarto del miocardio acuto) o reversibile (alterazioni dell’equilibrio acido-base, disionie, effetto farmacologico proaritmico) non è necessario un trattamento a lungo termine.
In assenza di una causa transitoria o reversibile, i pazienti che hanno avuto un episodio di tachicardia ventricolare sostenuta tipicamente sono candidati al cardiovertitore-defibrillatore impiantabile. La maggior parte dei pazienti con tachicardia ventricolare sostenuta e una cardiopatia strutturale significativa deve essere trattata anche con un β-bloccante. Se non può essere impiantato un cardiovertitore-defibrillatore impiantabile, l’amiodarone è probabilmente l’antiaritmico di scelta per la prevenzione della morte improvvisa.
Per la prevenzione delle tachicardia ventricolare è necessario l’uso di farmaci antiaritmici oppure l’ablazione del substrato aritmogeno (transcatetere con radiofrequenza o chirurgica). Può essere usato qualunque farmaco antiaritmico delle classi Ia, Ib, Ic, II o III. Poiché i β-bloccanti sono sicuri, sono il farmaco di prima scelta, se non controindicati. Se è indicata l’aggiunta di un ulteriore farmaco, si usa generalmente il sotalolo, poi l’amiodarone.
L’ablazione transcatetere con radiofrequenza è usata il più delle volte nei pazienti che hanno una tachicardia ventricolare associata a una sindrome ben definita e un cuore peraltro sano.
Fonte: msdmanuals.com